APARATO REPRODUCTOR FEMENINO
CICLO MENSTRUAL
REPRODUCTOR MASCULINO
EN CLASE USAREMOS ESTOS APUNTES, NO OLVIDEN TRAERLOS !!!!
PARA COMENZAR.... UN SUPER RESUMEN, CADA UNO TRAIGA MATERIAL DE CONSULTA ADECUADO PARA TRABAJAR EN CLASE, TAMBIÉN.
Aparato genital femenino
De Wikipedia, la enciclopedia libre
| Aparato reproductor femenino | ||
|---|---|---|
 Partes internas del aparato genital femenino. | ||
| Latín | systema genitale femininum | |
El aparato genital femenino (o aparato reproductor femenino) se compone de dos partes: el útero, que alberga el feto en desarrollo, produce secreciones vaginales y uterinas, y que traslada el esperma a lastrompas de Falopio; y los ovarios, que producen los ovocitos o gametos femeninos. Estas partes son internas; la vagina es el canal que comunica con los órganos externos en la vulva, que incluye los labios genitales, el clítoris y el meato de la uretra. La vagina está unida al útero a través de la cérvix, mientras que el útero está unido a los ovarios vía las trompas de Falopio. Si, durante el tránsito, se encuentra conesperma, un espermatozoide puede introducirse y fusionarse con el óvulo, fecundándolo. El equivalente en hombres es el aparato genital masculino.
Durante el proceso reproductivo, el óvulo no es un recipiente pasivo, sino un participante activo en la fecundación. Libera determinadas moléculas que son esenciales para guiar al esperma que permiten que la superficie del óvulo se una a la superficie del esperma. El óvulo puede entonces absorber el espermatozoide y puede comenzar la fecundación.1 La fecundación ocurre típicamente en los oviductos, pero también puede ocurrir en el propio útero. Un cigoto se dividirá a lo largo de suficientes generaciones de células para formar un blastocito, que se implantará en la pared del útero, donde comenzará los procesos de embriogénesis y morfogénesis. Cuando se haya desarrollado lo suficiente para poder sobrevivir fuera del útero, la cérvix se dilata y las contracciones propelen al feto por el canal de parto, que es la vagina.
Los óvulos son más grandes que el esperma, y terminan de formarse para cuando una mujer nace. Aproximadamente cada mes, la ovogénesis hace que un óvulo maduro sea enviado por la trompa de Falopio unida a su ovario en anticipación de la fecundación. Si no es fecundado, este óvulo será descartado fuera del aparato a través de la menstruación.
Partes del aparato genital femenino
El aparato genital femenino está compuesto por:
Órganos internos
- Ovarios: son los órganos productores de gametos femeninos u ovocitos, de tamaño variado según la cavidad, y la edad; a diferencia de los testículos, están situados en la cavidad abdominal. El proceso de formación de los óvulos, o gametos femeninos, se llama ovogénesis y se realiza en unas cavidades o folículos cuyas paredes están cubiertas de células que protegen y nutren el óvulo. Cada folículo contiene un solo óvulo, que madura cada 28 días, aproximadamente. La ovogénesis es periódica, a diferencia de la espermatogénesis, que es continua. Los ovarios también producen estrógenos yprogesterona, hormonas que regulan el desarrollo de los caracteres sexuales secundarios, como la aparición de vello o el desarrollo de las mamas, y preparan el organismo para un posible embarazo.
- Trompas de Falopio: conductos de entre 10 a 13 cm que comunican los ovarios con el útero; en mamíferos en su interior ocurre la fecundación; a medida que el cigoto se divide viaja por las trompas hacia el útero.2 En raras ocasiones el embrión se puede desarrollar en una de las trompas, produciéndose un embarazo ectópico. El orificio de apertura de la trompa al útero se llama ostium tubárico.
- Útero: órgano hueco y musculoso en el que se desarrollará el feto. La pared interior del útero es el endometrio, el cual presenta cambios cíclicos mensuales relacionados con el efecto de hormonas producidas en el ovario, los estrógenos.
- Vagina: es el canal que comunica con el exterior (fisico), conducto por donde entrarán los espermatozoides. Su función es recibir el pene durante el coito y dar salida al bebé durante el parto.
La irrigación sanguínea de los genitales internos está dada fundamentalmente por la arteria uterina, rama de la arteria hipogástrica y la arteria ovárica, rama de laaorta.
La inervación está dada por fibras simpáticas del plexo celíaco y por fibras parasimpáticas provenientes del nervio pélvico.
Órganos externos
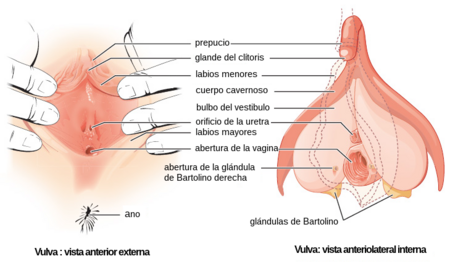
En conjunto se conocen como la vulva y están compuestos por:
- Clítoris: Órgano eréctil y altamente erógeno de la mujer y se considera homólogo al glande masculino.
- Labios: En número de dos a cada lado, los labios mayores y los labios menores, pliegues de piel salientes, de tamaño variables, constituidas por glándulas sebáceas y sudoríparas e inervados.
- Monte de Venus: Una almohadilla adiposa en la cara anterior de la sínfisis púbica, cubierto de vello púbico y provista de glándulas sebáceas y sudoríparas.
- Vestíbulo vulvar: Un área en forma de almendra perforado por seis orificios, el meato de la uretra, el orificio vaginal, las glándulas de Bartolino y las glándulas parauretrales de Skene.
La forma y apariencia de los órganos sexuales femeninos varía considerablemente de una mujer a otra.
Aparato reproductor masculino
De Wikipedia, la enciclopedia libre
Véase también: sexualidad humana
| Aparato reproductor masculino | ||
|---|---|---|
 Esquema del aparato reproductor masculino | ||
| Latín | Systema genitale masculinum | |
El aparato reproductor masculino es, junto con el femenino, el encargado de la reproducción, es decir, de la formación de nuevos individuos. Los principales órganos externos son los testículos, el epidídimo, elpene y el escroto, el saco que envuelve los testículos. Los conductos deferentes y las glándulas accesorias son órganos internos.
Los testículos producen espermatozoides y liberan a la sangre hormonas sexuales masculinas (testosterona). Un sistema de conductos que incluyen el epidídimo y los conductos diferentes almacenan los espermatozoides y los conducen al exterior a través del pene. En el transcurso de las relaciones sexuales se produce la eyaculación, que consiste en la liberación del líquido seminal o semen. El semen está compuesto por los espermatozoides producidos por los testículos y diversas secreciones de las glándulas sexuales accesorias, que son la próstata y las glándulas bulbouretrales.
El gen para la diferenciación sexual en seres humanos se llama SRY y se ubica en el brazo corto del cromosoma Y.
Órganos externos
Testículos
Son los principales órganos del sistema reproductor masculino. Producen las células espermáticas y las hormonas sexuales masculinas. Se encuentran alojados en el escroto o saco escrotal, que es un conjunto de envolturas que cubre y aloja a los testículos en el varón.
Pene
El pene está formado por el cuerpo esponjoso y los cuerpos cavernosos, una de cuyas facultades es depositar el esperma durante el coito vaginal en la vagina, y con ello lograr la fecundación del óvulo.
Cuerpo esponjoso
El cuerpo esponjoso es la más pequeña de las tres columnas de tejido eréctil que se encuentran en el interior del pene (las otras dos son los cuerpos cavernosos). Está ubicado en la parte inferior del miembro viril. El glande es la última porción y la parte más ancha del cuerpo esponjoso; presenta una forma cónica.
Su función es la de evitar que durante la erección, se comprima la uretra, conducto por el que son expulsados tanto el semen como la orina.
Cuerpos cavernosos
Los cuerpos cavernosos constituyen un par de columnas de tejido eréctil situadas en la parte superior del pene que se llenan de sangre durante las erecciones.
Epidídimo
El epidídimo se constituye por la reunión y apelotonamiento de los conductos seminíferos. Se distingue una cabeza, cuerpo y cola que continúa con el conducto deferente. Tiene aproximadamente 5 cm de longitud por 12 mm de ancho.
Conductos deferentes
Los conductos deferentes son un par de conductos rodeados de músculo liso, cada uno de 30 cm de largo, aproximadamente, que conectan el epidídimo con los conductos eyaculatorios, intermediando el recorrido del semen entre estos.
Durante la eyaculación, el músculo liso de los conductos se contrae, impulsando el semen hacia los conductos eyaculatorios y luego a la uretra, desde donde es expulsado al exterior. La vasectomía es un método de anticoncepción en el cual los conductos deferentes son cortados.
Órganos internos
Vesículas seminales
Secretan un líquido alcalino viscoso que neutraliza el ambiente ácido de la uretra. En condiciones normales el líquido contribuye alrededor del 40% del semen. Las vesículas o glándulas seminales son unas glándulas productoras de aproximadamente el 3% del volumen del líquido seminal situadas en la excavación pélvica. Detrás de la vejiga urinaria, delante del recto e inmediatamente por encima de la base de la próstata, con la que están unidas por su extremo inferior.
Conducto deferente
Los conductos deferentes o eyaculatorios parte de la anatomía masculina; cada varón tiene dos de ellos. Comienzan al final de los vasos deferentes y terminan en la uretra. Durante la eyaculación, el semen pasa a través de estos conductos y es posteriormente expulsado del cuerpo a través del pene.
Próstata
La próstata es un órgano glandular del aparato genitourinario, exclusivo de los hombres, con forma de castaña, localizada enfrente del recto, debajo y a la salida de la vejiga urinaria. Contiene células que producen parte del líquido seminal que protege y nutre a los espermatozoides contenidos en el semen.
Uretra
La uretra es el conducto por el que discurre la orina desde la vejiga urinaria hasta el exterior del cuerpo durante la micción. La función de la uretra es excretora en ambos sexos y también cumple una función reproductiva en el hombre al permitir el paso del semen desde las vesículas seminales que abocan a la próstata hasta el exterior.
Glándulas bulbouretrales
Las glándulas bulbouretrales, también conocidas como glándulas de Cowper, son dos glándulas que se encuentran debajo de la próstata. Su función es secretar un líquido alcalino que lubrica y neutraliza la acidez de la uretra antes del paso del semen en la eyaculación. Este líquido puede contener espermatozoides (generalmente arrastrados), por lo cual la práctica de retirar el pene de la vagina antes de la eyaculación no es un método anticonceptivo efectivo.
Ciclo sexual femenino
De Wikipedia, la enciclopedia libre
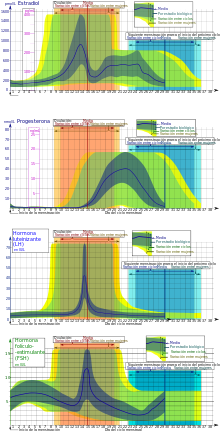
El ciclo sexual femenino (o ciclo menstrual) es el proceso mediante el cual se desarrollan losgametos femeninos (óvulos u ovocitos), y en el que se produce una serie de cambios dirigidos al establecimiento de un posible embarazo. El inicio del ciclo se define como el primer día de lamenstruación y el fin del ciclo es el día anterior al inicio de la siguiente menstruación. La duración media del ciclo es de 28 días, aunque puede ser más largo o más corto.
Primera menstruación
A la primera menstruación se le denomina menarquia o menarca. Así como algunas niñas entran en la pubertad antes que otras, lo mismo ocurre con el periodo. Esto varía de niña a otra (y puede ocurrir entre 8-16 años). La menarquia no aparece hasta que todas las partes del aparato reproductor de una niña han madurado y están funcionando en conjunto. Esto indica el comienzo de la capacidad reproductiva. La menarquia es el principal marcador psicológico de la transición de la infancia a la edad adulta.
Fases del ciclo menstrual femenino
Menstruación
También llamada regla, periodo o sangrado menstrual. Comienza el primer día del ciclo menstrual. Durante esta fase se desprende el endometrio junto a una pequeña cantidad de sangre. Este sangrado suele tomarse como señal de que una mujer no está embarazada (aunque existen algunas excepciones que pueden causar sangrados durante el embarazo, algunos específicamente en el inicio del embarazo, que además pueden producir un fuerte sangrado).
La menstruación media suele durar unos días, normalmente entre tres y cinco, aunque se considera normal las que estén entre dos y siete días. La pérdida de sangre suele ser de unos 35 ml, considerándose normal entre 10 y 80 ml. Las mujeres que tienen menorragia tienen predisposición a sufrir anemia.7 Una enzima llamada plasmina evita que el fluido menstrual se coagule.
Durante los primeros días de la menstruación son comunes los dolores en el abdomen, la espalda o la parte superior de los muslos. El dolor uterino severo se conoce como dismenorrea y es más frecuente entre las adolescentes y mujeres jóvenes (afectando al 67,2 % de las adolescentes). Cuando comienza la menstruación los síntomas del síndrome premenstrual, como irritabilidad o hinchazón y dolor de los pechos, decrecen. Existen a la venta gran variedad de productos sanitarios para que las mujeres usen durante la menstruación (compresas, tampones y copas). Características de la menstruación: -duración:3 a 5 días -frecuencia: mensual -cantidad de volumen: variable
Preovulación
También llamada fase folicular o fase proliferativa ya que durante este periodo una hormona hace que el tejido del útero crezca. Suele durar desde el primer hasta el decimotercer día del ciclo. El ovario produce estrógenos, el óvulo madura y el endometrio se engrosa.
A través de la influencia de la hormona foliculoestimulante, que aumenta durante los primeros días del ciclo, se estimulan unos pocos folículos ováricos.Estos folículos, presentes desde el nacimiento, se van desarrollando en un proceso llamado foliculogénesis, que se completa a si mismo por dominancia. Bajo la influencia de varias hormonas, todos los folículos dejan de crecer, excepto uno , mientras que ese folículo dominante en el ovario continuará hasta su madurez. El folículo que llega a su madurez es llamado folículo terciario o folículo graafiano, y forma el ovocito.
A medida que van madurando, los folículos secretan cantidades crecientes de estradiol, un estrógeno. Los estrógenos inician la formación de una nueva capa del endométrio en el útero, el endométrio proliferativo. El estrógeno también estimula las criptas del cuello uterino para que produzca moco cervical fértil, el cual será identificado por las mujeres que comprueben sus días más fértiles.
Ovulación
En un ciclo de 28 días se presenta entre el decimocuarto y el decimoquinto día del ciclo. El óvulo finaliza su maduración y es conducido desde el ovario hasta el útero a través de la trompa de Falopio (Tuba Uterina).
Durante la fase folicular, el estradiol suprime la producción de hormona luteinizante (LH) desde la glándula pituitaria anterior. Cuando el óvulo está a punto de llegar a la madurez, los niveles de estradiol llegan a un umbral sobre el que este efecto se revierte y el estrógeno estimula la producción de una gran cantidad de hormona luteinizante. Este proceso, conocido como oleada de hormona luteizante, comienza alrededor del día 12 de un ciclo medio y puede durar 48 horas.
Aún no se entiende cómo funciona el mecanismo exacto de estas respuestas opuestas de la hormona luteinizante frente al estradiol. En animales, una oleada de GnRH precede a la de la hormona luteinizante, lo que sugiere que el mayor efecto del estrógeno está en el hipotálamo, que controla a su vez la secreción de GnRH. Esto se da por la presencia de dos tipos de receptores de estrógeno en el hipotálamo: el receptor de estrógeno alfa, responsable de la respuesta negativa en el ciclo estradiol-LH, y el receptor de estrógeno beta, responsable de la relación positiva entre el estradiol y la LH. Sin embargo, en humanos, altos niveles de estradiol pueden provocar aumentos abruptos de LH, incluso cuando los niveles de GnRH y la frecuencia del pulso son constantes, sugiriendo que el estrógeno actúa directamente en la pituitaria para provocar la oleada de LH.
La emisión de LH hace que el óvulo madure y debilita la pared folicular del ovario, causando que el folículo totalmente desarrollado libere su ovocito secundario. El ovocito secundario madura inmediatamente hacia un ootido, u óvulo inmaduro, y más tarde hacia un óvulo maduro, con un diámetro de 0,2 mm.
Cuál de los dos ovarios ovulará cada vez, si el derecho o el izquierdo, parece ser aleatorio, y no se sabe si existe una coordinación entre ambos lados. En ocasiones, ambos ovarios liberan un óvulo, si ambos son fecundados, se dan como resultado hermanos gemelos. (gemelos di-cigóticos, también llamados mellizos).
Tras ser liberado del ovario al espacio peritoneal, el óvulo es deslizado hacia las trompas de falopio por la fimbria o franja ovárica, que es un tejido ubicado al final de cada trompa de falopio. Al cabo de aproximadamente un día, un óvulo sin fecundar se desintegrará o se disolverá en las trompas de falopio.
La fecundación por un espermatozoide, cuando se da, suele ocurrir en la ampolla del útero, la sección más ancha de las trompas de falopio. Un óvulo fecundado comienza inmediatamente el proceso de embriogénesis o desarrollo. Este embrión en desarrollo tarda unos tres días en llegar al útero y otros tres para arraigar en el endometrio. Para entonces suele haber llegado al estadio de blastocisto.
En algunas mujeres, la ovulación provoca unos dolores característicos llamados mittelschmerz (término alemán que significa dolor de enmedio). El cambio súbito hormonal durante la ovulación también puede causar en ocasiones sangrado a mitad de ciclo.
Postovulación
También conocida como fase lútea o fase secretora. Suele durar del 16.º hasta el 28.º día del ciclo. Si no se ha producido fecundación del óvulo, este se desintegra y se expulsa por el sangrado vaginal de la siguiente menstruación, comenzando así un nuevo ciclo.
El cuerpo lúteo, el cuerpo sólido formado en el ovario después de liberar al óvulo a la trompa de falopio, juega un papel importante en esta fase. Este cuerpo continúa creciendo un tiempo tras la ovulación y produce cantidades significativas de hormonas, particularmente progesterona. La progesterona juega un rol vital haciendo al endometrio receptivo para la implantación del blastocisto y para que sirva de soporte durante el inicio del embarazo . Como efecto secundario eleva la temperatura basal de la mujer.
Tras la ovulación, las hormonas pituitarias FHS y la LH hacen que lo que queda del folículo dominante se transforme en el cuerpo lúteo, que produce progesterona. El aumento de progesterona las suprarrenales induce la producción de estrógeno. Las hormonas producidas por el cuerpo lúteo también hacen que se detenga la producción de FHS y LH que necesita para mantenerse, por lo que los niveles de estas hormonas decrece y el cuerpo lúteo se atrofia. Los niveles en caída de progesterona desencadenan la menstruación y el inicio del siguiente ciclo. Desde la ovulación hasta la bajada de progesterona que provoca la menstruación, suelen pasar dos semanas, aunque catorce días se considera normal. La fase folicular suele variar en cada mujer de ciclo a ciclo, contrastando con la fase lútea, que se mantiene igual.
Al fecundar un óvulo, no se pierde el cuerpo lúteo. El embrión resultante, produce gonadotropina coriónica humana (hCG), muy similar a la LH y a través de la cual se conserva el cuerpo lúteo. Ya que esta hormona solo se produce por el embrión, la mayoría de pruebas de embarazo buscan la presencia de esta hormona.
Duración del ciclo
Aunque mucha gente cree que el ciclo menstrual medio dura unos 28 días, un estudio a gran escala de más de 30 000 ciclos de más de 2300 mujeres reveló que el ciclo medio dura 29,1 con una desviación estándar de siete días y medio y un intervalo de predicción de entre 15 y 45 días. En este estudio, el subgrupo de datos con duraciones de ciclo entre 15 y 45 días tenía una media de 28,1 días con una desviación estándar de cuatro días. Un estudio de menor escala de 140 mujeres realizada en 2006 halló una media de 28,9 días.
La variabilidad de la duración del ciclo menstrual es mayor en mujeres por debajo de los veinticinco años y menor en mujeres de 35 y 39 años. La variabilidad se vuelve a incrementar en mujeres de 40 a 44 años. Normalmente, variaciones de la duración del ciclo entre ocho y veinte días se considera una irregularidad moderada, y una variación de 21 días o más se considera muy irregular.
Durante mucho tiempo se ha creído que la duración del ciclo está asociada con la luna. En 1979 un estudio de 305 mujeres reveló que aproximadamente un tercio de los sujetos tenía ciclos mentruales lunares, por ejemplo, una duración media de ciclo de 29,5 días más o menos un día. Al menos dos tercios de los sujetos comenzaron su ciclo en la mitad brillante del ciclo lunar, a pesar de que se esperaba una distribución aleatoria. Otro estudio reveló que un número significante de menstruaciones comenzaba en luna nueva.
Período fértil
El periodo más fértil (el momento con mayor probabilidad de embarazo como resultado de un encuentro sexual) se da en algún momento entre cinco días antes y uno o dos días después de la ovulación. En un ciclo de 28 días con una fase luteal de 14, este momento corresponde a la segunda semana y el inicio de la tercera. Se ha desarrollado una gran variedad de métodos para ayudar a las mujeres a saber los días del ciclo en los que son más fértiles o infértiles. Estos sistemas se conocen como pruebas de fertilidad.
El método que mide el índice de fertilidad basado únicamente en la duración del ciclo se llama método Ogino-Knaus. Los métodos que requieren la observación de uno o más de los tres signos de fertilidad (temperatura basal, moco cervical y posición cervical) son conocidos como métodos basados en síntomas. Los sets disponibles para análisis de orina detectan el aumento de hormona luteinizante que se da entre 24 a 36 horas antes de la ovulación, son los llamados kits predictores de ovulación. También existen los llamados monitores de fertilidad, que son aparatos computerizados que interpretan la temperatura basal, los resultados del análisis de orina o los cambios en la saliva.
La fertilidad de la mujer también es afectada por su edad. Como la reserva total de óvulos de una mujer se forma en su etapa fetal para ser ovulados decenios después, se ha sugerido que esta vida tan larga puede hacer que la cromatina de los óvulos sea más vulnerable a problemas de división, rupturas y mutaciones que la cromatina del esperma, que se produce de manera continua durante la vida reproductiva del hombre. Sin embargo, a pesar de esta hipótesis, se ha observado un envejecimiento similar en ambos casos.
Última menstruación
La última menstruación se conoce como menopausia, etapa en que la mujer deja de menstruar. La edad promedio en la que ocurre la menopausia es 51.4 años.Sin embargo, la edad de la menopausia varía de mujer a mujer, es, en general, entre 45 a 55. Este último sangrado es precedido por el climaterio, que es la fase de transición entre la etapa reproductiva y no reproductiva de la mujer. Sin embargo, desde el último consenso de la OMS (Organización Mundial de la Salud) se recomienda abandonar el término climaterio para evitar confusiones y se sustituye por el término perimenopausia.
Desórdenes en el ciclo
La ovulación irregular se llama oligoovulación. La ausencia de ovulación se llama anovulación. Se puede tener la menstruación sin una ovulación que la preceda: un ciclo anovulatorio. En algunos ciclos, el desarrollo folicular puede empezar pero no completarse, sin embargo, los estrógenos formarán y estimularán el revestimiento uterino. El flujo anovulatorio surge de un endometrio muy grueso, provocado por tener de forma continuada unos niveles altos de estrógenos. Este flujo se llama sangrado intermenstrual de estrógeno. El sangrado anovulatorio desencadenado por un descenso brusco de los niveles de estrógeno se llama cambios. Los ciclos anovulatorios suelen ocurrir antes de la menopausia (perimenopausia) y en mujeres con síndrome de ovario poliquístico.
El flujo excesivamente escaso (menos de 10 ml) se llama hipomenorrea. Los ciclos de menos de 21 días o menos son proiomenorrea. La menstruación frecuente pero irregular es conocida como metrorragia. El sangrado repentino y abundante en cantidades mayores de 80 ml es llamado menorragia. La menstruación abundante que ocurre de forma frecuente e irregular es menometrorragia. El término para los ciclos que exceden los 35 días es opsomenorrea. La amenorrea es la ausencia de menstruación de tres a seis meses (sin estar embarazada) durante los años reproductivos.
George Preti, un químico orgánico del Monell Chemical Senses Center de Filadelfia y Winnefred Cutler del departamento de psicología de la Universidad de Pensilvania, descubrieron que las mujeres con ciclos menstruales irregulares, al ser expuestas a extracto de sudor masculino, se volvían regulares. Una explicación posible podría ser que las axilas contienen feromonas, tal y como pasa con otros mamíferos.
Supresión de la ovulación
Anticoncepción hormonal
Mientras que algunos métodos anticonceptivos no afectan al ciclo menstrual, los hormonales funcionan interrumpiéndolo. La realimentación negativa de progesterona disminuye la frecuencia de pulso de la hormona liberadora de gonadotrofina(GnRH) que libera el hipotálamo y hace que decrezca el pulso de la hormona foliculoestimulante (FSH) y de la hormona luteinizante (LH) generadas por la glándula pituitaria. Los bajos niveles de FSH inhiben el desarrollo folicular, previniendo un aumento en los niveles de estradiol. La realimentación negativa de progesterona y la falta realimentación positiva de estrógeno durante la liberación de LH previenen la oleada de LH de medio ciclo. La inhibición del desarrollo folicular y la ausencia de LH previenen la ovulación.
El grado de supresión de la ovulación en los anticonceptivos de solo progestágeno depende de la actividad del progestágeno y de la dosis. Dosis bajas de anticonceptivos de progestágeno, las clásicas pastillas, los implantes subdérmicos Norplant y Jadelle y el sistema intrauterino Mirena, inhiben la ovulación en el 50 % de los ciclos y su efectividad anticonceptiva recae principalmente en otros efectos, como el engrosamiento del moco cervical. Los anticonceptivos de solo progestágeno de dosis media, la pastilla Cerazette y el implante subdérmico Nexplanon, permiten algo de desarrollo folicular, pero inhiben la ovulación en el 97-99 % de los ciclos. Se dan los mismos cambios en el moco cervical que con dosis bajas de progestágeno. Los de dosis altas, como os inyectables Depo Provera y Noristerat, inhiben totalmente el desarrollo folicular y la ovulación.
Los anticonceptivos hormonales combinados llevan estrógeno y progestágeno. La realimentación negativa de estrógeno en la hipófisis hace que decrezca la emisión de FSH, lo que hace este tipo de anticonceptivos más eficaces a la hora de inhibir el desarrollo folicular y la ovulación. El estrógeno también reduce la incidencia de sangrado intermenstrual.Varios anticonceptivos hormonales combinados, la píldora, NuvaRing y los parches, se suelen usar de forma que provocan sangrado. En un ciclo normal, la menstruación se da ante una caída repentina de los niveles de estrógeno y progesterona. La discontinuidad temporal del uso de estos anticonceptivos (una semana de placebo o dejar de usarlos una semana) tiene un efecto similar, haciendo que la pared uterina sangre. Si no se desea este sangrado, se deberán tomar los anticonceptivos hormonales combinados continuamente, aunque esto aumenta el riesgo de sangrado.
Amenorrea lactacional
La lactancia materna causa una realimentación negativa en el pulso de la secreción de la hormona liberadora de gonadotropina (GnRH) y la hormona luteinizante (LH). Dependiendo de la fuerza de esta realimentación negativa, las mujeres que dan el pecho pueden experimentar la completa supresión del desarrollo folicular, desarrollo folicular pero no ovulación o ciclos normales. La supresión de la ovulación es más frecuente cuando se da el pecho más frecuentemente. La producción de prolactina en respuesta al amamantamiento es importante para mantener la amenorrea lactacional.46 Como media, las mujeres que dan el pecho frecuentemente experimentan el regreso de la menstruación unos catorce meses y medio después del parto. Hay un amplio rango de respuesta individual, algunas experimentan la vuelta de la menstruación a los dos meses y otras permanecen amenorreicas hasta 42 meses.
Efectos en otros sistemas
Algunas mujeres con enfermedades neurológicas han experimentado un incremento en la actividad de sus enfermedades durante su ciclo menstrual. Por ejemplo, el descenso de los niveles de estrógeno puede desencadenar migrañas, especialmente cuando la mujer que las sufre está tomando la píldora anticonceptiva. Muchas mujeres con epilepsia tienen más convulsiones en un patrón relacionado con el ciclo menstrual. A esto se le llama epilepsia catamenial. Al parecer existen diferentes patrones (las convulsiones pueden coincidir con la menstruación o con la ovulación) y la frecuencia de las convulsiones no es siempre la misma. Usando una definición particular, un grupo de científicos descubrió que un tercio de las mujeres con epilepsia parcial intratable tienen epilepsia catamenial. El descenso de progesterona y el aumento estrógeno podría provocar las convulsiones. Estudios recientes han mostrado que altas dosis de estrógenos pueden causar o empeorar las convulsiones, mientras que altas dosis de progesterona pueden servir como medicamento antiepiléptico. Según estudios de publicaciones médicas las mujeres menstruando son 1,68 veces más propensas a cometer suicidio. Se han usado ratones en un sistema experimental para investigar los posibles mecanismos mediante los que los niveles de la hormona esteroide sexual puedan regular las funciones del sistema nervioso. Durante parte del celo, cuando la progesterona está alta, el nivel de neuronas receptoras GABA A subtipo delta era alto. Como estos receptores son inhibidores, las neuronas con más receptores delta tienen menos probabilidades de usarse que las que tienen menos. Durante la parte del celo en la que los estrógenos estaban más altos que la progesterona, el número de receptores delta decrecía, incrementando el nivel de actividad neuronal, aumentando a su vez la ansiedad y la susceptibilidad a las convulsiones.
Los niveles de estrógeno pueden afectar al comportamiento de la tiroides. Por ejemplo, durante la fase lútea (cuando los niveles de estrógeno son bajos), la velocidad de la sangre en la tiroides es menor que durante la fase folicular (durante la que los niveles de estrógeno son mayores).
Entre las mujeres que viven juntas, el inicio de la menstruación tiende a sincronizarse. Este efecto fue descrito por vez primera en 1971 y se halló una posible explicación en 1998, por el efecto de las feromonas. Las subsiguientes investigaciones han llevado a replantear esta hipótesis.
Asociaciones biológicas y etimológicas
La palabra "menstruación" está relacionada etimológicamente con la luna, deriva del latín mensis, mes, que a su vez proviene del griego mene, luna. Lo mismo ocurre en inglés, las palabras luna (moon) y mes (month) tienen estas raíces.
LES DEJO ESTE TEST PARA REALIZAR EN CLASE...
LA IDEA ES QUE USTEDES LLEVEN A CLASE ABUNDANTE MATERIAL BIBLIOGRÁFICO PARA RESOLVERLO ALLÍ.
COPIEN O IMPRIMAN ESTE TEST ANTES DE LA CLASE.
LA IDEA ES QUE USTEDES LLEVEN A CLASE ABUNDANTE MATERIAL BIBLIOGRÁFICO PARA RESOLVERLO ALLÍ.
COPIEN O IMPRIMAN ESTE TEST ANTES DE LA CLASE.
TEST SOBRE EL APARATO REPRODUCTOR FEMENINO
RECUERDEN QUE MATRIZ ES EQUIVALENTE A "ÚTERO"
a Vagina
b Oviducto
c Trompa de Falopio
d Matriz
e Vulva
2. ¿Cómo se llama el órgano que recibe el pene durante el coito?
a Vagina
b Oviducto
c Trompa de Falopio
d Matriz
e Vulva
3. ¿Cómo se llama el órgano musculoso que tiene forma de pera invertida?
a Útero
b Vulva
c Clítoris
d Trompa de Falopio
e Vagina
4. ¿Cómo se llama el lugar por dónde salen los óvulos sin fecundar?
a Orificio uretral
b Orificio urinario
c Meato urinario
d Orificio vaginal
e Orificio del clítoris
5. ¿Cuántos días tarda en regenerarse la capa mucosa que se desprendo cada 28 días?
a Aproxim 1 día
b Aproxim 5 días
c Aproxim 10 días
d Aproxim 15 días
e Aproxim 28 días
6. ¿Cómo se llama la membrana que se rasga al hacer el primero coito?
a Humen
b Meato
c Endometrio
d Himen
e Endometrio
7. ¿Cómo se llama la capa que se desprendo cada 28 días provocando una significativa pérdida de sangre en la mujer?
a Menstruación
b Regla
c Útero
d Aborto
e Endometrio
8. ¿Qué longitud aproximadamente tienen los oviductos?
a 100 centímetros
b 50 centímetros
c 15 centímetros
d 5 centímetros
e 1 centímetro
9. ¿Cómo se denominan las numerosas prolongaciones que presenta un oviducto en su extremo libre?
a Trompas
b Labios
c Clítoris
d Fímbrias
e Falopio
10. ¿En qué órgano se pueden diferenciar dos regiones denominadas cuello y cuerpo?
a Vagina
b Oviducto
c Trompa de Falopio
d Matriz
e Vulva
11: ¿Dónde se ubica gran parte de los órganos reproductores femeninos?
a. En la trompa uterina
b. En el fondo uterino
c. En el útero
d. En la cavidad pélvica
e. Ninguna de las anteriores
12: ¿Cuáles son las principales tareas de los ovarios?
a. Alojar al ambrión y secretar las hormonas luteinizante (LH)
b. Darle un hogar al embrión durante 9 meses y secretar la hormona folículo estimulante
(FSH)
(FSH)
c. Generan óvulos maduros y secretan las hormonas sexuales femeninas, estrógenos y
progesterona.
progesterona.
d. Romper los óvulos y secretar hormonas sexuales.
e. Ninguna de las anteriores.
13: ¿Qué importante proceso ocurre en las trompas de Falopio?
a. La fecundación
b. El ciclo menstrual
c. La ovogénesis
d. La ovulación
e. Ninguna de las anteriores
14: ¿Qué capas componen el útero?
a. Mesometrio, mesosalpinx y fórnix.
b. Miometrio, endometrio y perimetrio.
c. Istmo, fimbrias y ampolla.
d. a y c
e. Ninguna de las anteriores
15: ¿Dónde se ubican y cuáles son las estructuras genitales femeninas?
a. Se ubican en el útero y son: Folículos, epitelio y ovocito.
b. Se ubican en el ovario y son: Trompas de falopio, endometrio y trompa uterina.
c. Se ubican en el vagina y son: Ovarios, Trompas de falopio, útero y matriz.
d. Se ubican en vulva y son: Monte de Venus, labios mayores, labios menores, clítoris y
glándulas vestibular mayor y parauretral.
glándulas vestibular mayor y parauretral.
e. Ninguna de las anteriores.
16: ¿Qué es y cuánto dura el ciclo menstrual?
a. El ciclo menstrual corresponde a una serie de procesos que, periódicamente, hace posible
la ovulación. Dura, aproximadamente, 30 días.
la ovulación. Dura, aproximadamente, 30 días.
b. El ciclo menstrual corresponde a una serie de procesos que, periódicamente, hace posible
la fecundación. Dura, aproximadamente, 28 días.
la fecundación. Dura, aproximadamente, 28 días.
c. El ciclo menstrual corresponde a una serie de procesos que, periódicamente, hace posible
la ovogénesis. Dura, aproximadamente, 26 días.
la ovogénesis. Dura, aproximadamente, 26 días.
d. El ciclo menstrual corresponde a una serie de procesos que, periódicamente, hace posible
la pubertad. Dura, aproximadamente, 27 días.
la pubertad. Dura, aproximadamente, 27 días.
e. Ninguna de las anteriores.
17: ¿Qué hormonas, activadas en la hipófisis, participan en el ciclo menstrual?
a. Hormona luteinizante (LH) y la folículo estimulante (FSH)
b. Hormona adrenocorticotropa (ACTH) y hormona somatotropa.
c. Hormona tirotropina (TSH)y prolactina.
d. Estrógenos y progesterona.
e. Ninguna de las anteriores.
18: ¿Qué es la menstruación?
a. Corresponde a la salida de una parte considerable del endometrio, a través del orificio
vaginal, cuando el óvulo ha sido fecundado.
vaginal, cuando el óvulo ha sido fecundado.
b. Corresponde a la salida de una parte considerable del óvulo, a través del orificio vaginal,
cuando este ha sido fecundado.
cuando este ha sido fecundado.
c. Corresponde a la salida de una parte considerable del cuerpo lúteo, a través del orificio
vaginal, cuando el óvulo ha sido fecundado.
vaginal, cuando el óvulo ha sido fecundado.
d. Corresponde a la salida de una parte considerable del endometrio, a través del orificio
vaginal, cuando el óvulo no ha sido fecundado.
vaginal, cuando el óvulo no ha sido fecundado.
e. Ninguna de las anteriores.
19: ¿Qué es la ovogénesis?
a. Es la formación, diferenciación y maduración de las hormonas sexuales femeninas.
b. Es la formación, diferenciación y maduración de las células sexuales femeninas, los óvulos.
c. Es la muerte de las células sexuales femeninas, los óvulos.
d. a y d
e. Ninguna de las anteriores
20: ¿Cuáles son las principales afecciones mamarias?
a. Cáncer, la mastitis y los quistes.
b. Endometriosis, amenorrea y salpingitis.
c. Sífilis, virus papiloma humano y Candidiasis.
d. b y c
e. Ninguna de las anteriores
TEST SOBRE EL APARATO REPRODUCTOR MASCULINO
RECUERDEN QUE "ESPERMIOS" ES EQUIVALENTE A "ESPERMATOZOIDES"1: ¿Cuál es la principal función del sistema reproductor masculino?
a. Tienen como función transportar los espermios y orinar.
b. Tienen como función producir los espermios.
c. Tienen como función introducir los espermios en las trompas de Falopio de la mujer, donde podrán ser fertilizados.
d. b y c
e. Ninguna de las anteriores
2: ¿Qué forma tiene el pene y cuáles son sus funciones?
a. El pene posee una forma cilíndrica y tiene como función llevar los espermios a las trompas de Falopio de la mujer.
b. El pene posee una forma cilíndrica y tiene como función liberar la orina que se almacena en la vejiga.
c. El pene posee una forma cilíndrica y tiene como principal función la fecundación.
d. a y b
e. Ninguna de las anteriores
3: ¿Qué es y qué función cumple el escroto?
a. Es el saco de piel que contiene a los testículos y a los cordones espermáticos. Su
principal función es actuar como termostato, ya que proporciona una temperatura uniforme,
para que los testículos produzcan en forma continua espermatozoides.
b. Corresponden a las gónadas sexuales masculinas y son dos órganos de forma ovoide, con
una longitud de unos cinco centímetros. Cumplen dos funciones: producir espermatozoides
y testosterona.
c. Son unos conductos muy largos, que están enrollados dentro de los testículos. En ellos se
efectúa la espermatogénesis, es decir, donde se producen los espermatozoides.
d. Es un tubo largo y estrecho y su función es madurar a los espermios producidos por las
gónadas masculinas.
e. Ninguna de las anteriores
4: ¿Qué funciones cumplen los testículos?
a. Producen espermatozoides.
b. Producen la hormona testosterona.
c. Transportan los espermatozoides.
d. b y c
e. a y b
5: ¿Qué función cumple el epidídimo?
a. Es donde se efectúa la espermatogénesis.
b. Es donde se produce la fecundación.
c. Su función es madurar a los espermios producidos por las gónadas masculinas.
d. Su función es producir semen
e. Ninguna de las anteriores.
6: ¿Dónde está situada la próstata?
a. Está situada delante del recto y debajo de la vejiga.
b. Está situada delante de la vejiga y debajo del recto.
c. En la cavidad abdominal y luego descienden para localizarse fuera de la cavidad abdominal, en el interior de una bolsa protectora llamada escroto.
d. Dentro de los testículos.
e. Ninguna de las anteriores.
7: ¿Cuántas partes poseen los espermatozoides y cuáles son?
a. Dos partes: Cabeza y cuello
b. Tres partes: cabeza, cuello y cola.
c. Dos partes: Cabeza y cola
d. Una parte: cuerpo
e. Ninguna de las anteriores
8: ¿Qué es la espermatogénesis?
a. Es el proceso de transporte de los espermios.
b. Es cuando los espermios son fecundados.
c. Es cuando se produce la eyaculación.
d. Es el proceso de fabricación de los espermios.
e. Ninguna de las anteriores.
9: ¿Cuáles son las causas de las enfermedades del sistema reproductor masculino?
a. Lesiones provocadas por golpes.
b. Enfermedades de transmisión sexual.
c. Infecciones en las vías urinarias.
d. a, b y c
e. Ninguna de las anteriores.
10: ¿Qué es el varicocele?
a. Son unos pequeños puntitos (no malignos) que aparecen en el pene o en el glande.
b. Es una patología de los testículos que es causada por venas varicosas en estos órganos.
c. Es la inflamación de la glándula prostática y se produce principalmente por una infección.
d. Es la acumulación de líquido en el escroto.
e. Ninguna de las anteriores.
11. Cómo se llama el extremo muy vascularizado del pene?
a Prepucio
b Escroto
c Glande
d Cuerpo esponjoso
e Cuerpo cavernoso
12. ¿Cómo se llaman los conductos dónde se generan los espermatozoides?
a Deferentes
b Eyaculadores
c Espermioductos
d Seminíferos
e Epidídimos
13. ¿Cómo se denominan los conductos que llevan los espermatozoides a la uretra?
a Deferentes
b Eyaculadores
c Espermioductos
d Seminíferos
e Epidídimos
14 ¿Qué glándula segrega el líquido que lubrifica la uretra antes de la eyaculación?
a Los testículos
b La próstata
c Las glándulas de Cowper
d Las vesículas seminales
e Las glándulas seminales
15. ¿Cómo se llama la glándula que aporta la mayor parte del líquido en el cual nadan los espermatozoides?
a Glándula de Cowper
b Próstata
c Testículo
d Vesícula seminal
e Epidídimo
16. ¿Cómo se llama el líquido que contiene los espermatozoides?
a Espermina
b Orina
c Seminal
d Esperma
e Líquido prostático
17. ¿Qué pequeña glándula hay al final de cada conducto deferente?
a La glándula de Cowper
b La glándula prostática
c La ampolla deferente
d La vesícula seminal
e El epidídimo
18. ¿Cómo se llama la hormona que segregan las células de Leydig?
a Hormona testosterona
b Hormona progesterona
c Hormona oxitocina
d Hormona gonadotropa
e Hormona estrógena
19. ¿Cuál es la concentración normal de espermatozoides?
a 10.000 por cm3
b 100.000 por cm3
c 1.000.000 por cm3
d 10.000.000 por cm3
e 100.000.000 por cm3
20. ¿Cómo se llaman el par de conductos que se llenan de sangre en la erección del pene?
a Conductos deferentes
b Conductos eyaculadores
c Cuerpos cavernosos
d Cuerpos esponjosos
e Conductos seminíferos